Выбор процедуры — МРТ кишечника или колоноскопия, что лучше?
Люди, страдающие заболеваниями кишечника, часто задаются вопросом: МРТ кишечника или колоноскопия – что из процедур лучше?
Такой вопрос вполне понятен, потому что МРТ, несмотря на все свои достоинства, имеет и недостатки, поскольку кишечник – полый орган.
В силу этого обследование иногда не может показать полностью все изменения, и врачи назначают колоноскопию.
Так что определить, какой из этих двух методов точнее и лучше отобразит ситуацию в кишечнике, иногда представляется затруднительным.
Что такое МРТ?
Содержание:
Вопреки многим домыслам и догадкам, МРТ (магнитно-резонансная томография) – абсолютно безопасная, но от этого не менее сложная процедура.
Основной ее принцип состоит в радиочастотных импульсах и магнитном поле, которые обеспечивают получение изображения.
В ходе данной диагностики пациента кладут в тоннель, который «сканирует» тело и все нужные органы. Обычно ширина тоннеля достигает 70 – 80 см, с двух сторон он открыт.
Как правило, современные модели аппаратов МРТ снабжены вентиляцией и освещением для большего комфорта.
Такой способ диагностики может лучше показать общую ситуацию организма и каждого отдельного органа, что влияет на назначение лекарств и лечение в целом.
В конце МРТ кишечника врач получает трехмерную картину человеческого организма.
В основном к МРТ прибегают в случае болезни суставов, позвоночника, легких или мозга.
Абсолютным плюсом данного способа является то, что изображение получается очень точным и качественным, но также существуют и свои нюансы в назначении МРТ.
Так что в большинстве случаев лучше все-таки сделать колоноскопию кишечника, чем МРТ.
Назначение МРТ может быть в случае определенных болезней органов желудочно-кишечного тракта.
И вот тут и возникает главный вопрос, потому что кишечник, в силу своих особенностей, иногда не очень хорошо отображается на экране.
Из-за того, что он полый, делать точный анализ на основе МРТ иногда затруднительно – что-то можно не увидеть, в отличие от колоноскопии. Из-за этого спектр показаний для МРТ достаточно ограничен.
Список заболеваний желудочно-кишечного тракта, при которых назначают МРТ:
- злокачественные крупные новообразования;
- инородный объект в области кишечника;
- отсутствие другого способа провести обследование;
- подозрение на метастазы в области лимфатических узлов.
Если провести обследование другим способом невозможно, то тогда делают гидро-МРТ — кишечник наполняют водой для эффекта искусственного вздутия, чтобы проверить наличие воспалений или новообразований.
Поскольку МРТ – метод достаточно сложный, то и противопоказаний у него достаточно.
Список факторов, делающих проведение МРТ невозможным:
- различные имплантированные устройства любой части тела (кардиостимулятор, протезы, слуховые аппараты, инсулиновая помпа и т. д.);
- наличие эпилепсии, риск припадков и обмороков;
- беременность;
- проводимые ранее операции в участках головного мозга или на сердце.
Как проводится МРТ кишечника?
МРТ кишечника обязательно делается на пустой желудок, перед проведением процедуры врач обязательно должен спросить о возможных расстройствах, проводимых ранее операциях и имплантированных устройствах (см. выше).
Пациента просят снять все украшения и оставить мобильный телефон в другом месте, затем его кладут на стол, на котором человек перемещается к аппарату обследования.
Положение регулируют так, чтобы проблемная область оказалась посередине устройства.
Видео:
МРТ требует полной неподвижности – чем меньше пациент шевелится, тем точнее будет результат. Иногда в качестве страховки от случайных действий пациента закрепляют на диагностическом столе.
В случаях проблем с толстой кишкой процедура МРТ остается стандартной. Если же проблема в тонком кишечнике, то применяют контраст.
Контраст – это вещество, которое позволяет лучше и четче увидеть нужный орган и возможные проблемы с ним.
Данное вещество применяется при болезнях желудочно-кишечного тракта, подозрении на онкологию и для проверки кровеносных сосудов.
Что такое колоноскопия?
Колоноскопия обычно не вызывает у людей каких-то приятных ощущений, но иногда лучше сделать именно ее, поскольку в отличие от МРТ она лучше покажет, что творится в кишечнике.
С помощью нее также можно выявить незначительные проблемы, которые в будущем могут перерасти в серьезные проблемы.
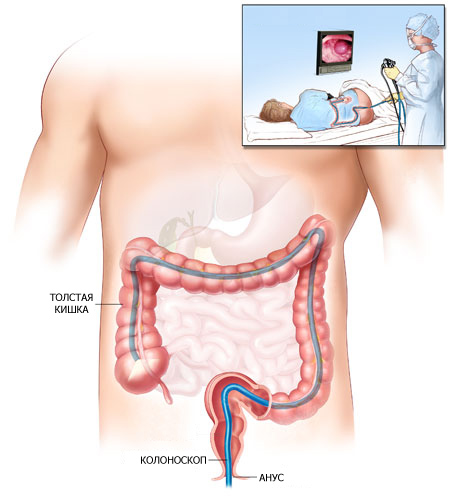
Колоноскопия – это диагностика, при которой состояние кишечника определяют с помощью эндоскопа.
Показания для данного типа диагностики, в отличие от МРТ, более обширны, поскольку подозрение на любое заболевание толстой кишки уже предполагает обследование врача-эндоскописта.
Список показаний:
- опухоль;
- кровотечение в кишке;
- полипы;
- кишечная непроходимость;
- посторонний объект в кишечнике;
- хронические воспаления толстой кишки (язвенный колит, болезнь Крона).
Иногда перед колоноскопией делают ирригоскопию, которая является аналогом рентгена.
Как и у всякой процедуры, у колоноскопии есть свои противопоказания.
Список противопоказаний для данного метода:
- перитонит;
- легочная и сердечная недостаточности;
- язвенный, кишечный колит (тяжелые формы);
- низкая свертываемость крови;
- инфекционные заболевания.
Нужно ли готовиться к обследованию?
Обычно перед процедурой следует должным образом подготовить организм – это облегчит ощущения при введении эндоскопа.
К тому же время на диагностику уйдет меньше. Одно из главных условий — кишечник во время обследования должен быть чист и свободен от экскрементов.
За пару дней до эндоскопии не рекомендуется принимать препараты, содержащие железо и активированный уголь.
Если у человека нет запоров и других затруднений в высвобождении каловых масс, то требуется временно исключить из рациона черный хлеб и растительную пищу (фрукты, овощи и зелень).
Грибы употреблять тоже не рекомендуется, но можно готовить манную кашу и различные виды вареного мяса.
Допускается употребление яиц и различных продуктов из молока (кроме творога). На такую диету человек садится за два дня до обследования.
За день до процедуры рекомендуется развести в половине стакана кефира 30 – 40 г касторки и выпить. Из еды можно только чай или бульон. Соки, минеральная вода и бульоны разрешены.
Обычно вечером после последнего за день опорожнения кишечника требуется сделать две клизмы, по полтора литра теплой воды каждая.
С утра клизму нужно повторить в том же количестве, чтобы во время обследования ничего постороннего и лишнего не мешало. Лучше всего прочистить кишечник до состояния «чистой» воды.
Видео:
Если у пациента наблюдаются запоры, то диету нужно начинать раньше, за 3-4 дня.
В комплексе еще принимают слабительное. В остальном для пациентов с запорами процедура подготовки никак не отличается.
Процедура колоноскопии
Обследование обязательно должно проводиться в отдельном кабинете. Колоноскопию может проводить только опытный врач, поскольку процедура достаточно сложная и требует особых навыков, т. к. при данной диагностике пациенту вводится в анус эндоскоп.
При данном методе диагностики лучше внимательно слушать врача, чтобы он мог сделать все лучше и безболезненнее.
Точность процедуры и максимальный комфорт при ее выполнении могут быть только при наличии высокого профессионализма у врача, исполнительности у пациента и хорошего качества имеющейся техники для обследования. Общее время процедуры – 10 – 15 минут.
Поскольку данная процедура вызывает ощутимый дискомфорт и неприятные ощущения, накануне можно принять какой-нибудь спазмолитик (Но-шпа, Дицетел, и т. д.) – он расслабит мышцы стенки кишечника, что снизит неудобства обследования.
Иногда врачи перед колоноскопией делают наркоз пациенту, хотя это не обязательно. Пациент должен раздеться полностью и снять с себя всю одежду, при желании можно попросить одноразовое белье.
Как только эндоскоп вводят в кишку, он начинает продвигаться по ней дальше. Одновременно с этим равномерно подается воздух, чтобы можно было лучше расправить просвет кишечной трубки.
Обычно из-за этого у человека появляется неприятное ощущение воздуха внутри живота и вздутие, но это абсолютно нормально.
Во время диагностики врач может попросить пациента перевернуться. Делается это для того, чтобы можно было прощупать и проверить движение эндоскопа по телу.
Видео:
По окончанию обследования врач выпустит воздух через специальное отверстие в эндоскопе. Иногда для более точного диагноза могут назначить биопсию, из-за чего процедура может немного затянуться.
У некоторых пациентов после эндоскопии некоторое время наблюдается дискомфорт. Это происходит, потому что в кишечник вводили воздух для более качественного результата.
Неприятные ощущения пройдут сразу после выхода газов. Можно ускорить этот процесс, выпив уголь в таблетках, а затем некоторое время полежать на животе.
Выбирать, какое обследование ЖКТ провести и стоит ли использовать МРТ вместо колоноскопии, может только врач, но никак не пациент.