Обострение воспаления поджелудочной железы
Дочитав до конца эту статью, вы узнаете, как отличить обострение воспаления поджелудочной железы от других патологий пищеварительной системы, получите информацию, что нужно делать, чтобы снять приступ, можно ли лечить воспаление в домашних условиях и какие признаки укажут на необходимость срочно обратиться к врачу.
Острый и хронический панкреатит
Содержание:
Панкреатит есть воспалительный процесс в поджелудочной железе. Термин объединяет различные заболевания.
Вряд ли можно говорить о более или менее важных органах в человеческом организме: может ли человек жить без печени, сердца, кишечника, легких?
Утрата даже незначительного на первый взгляд органа снижает качество жизни, увеличивает риск развития тех или иных патологий.
Однако поджелудочную железу можно по праву считать королевой пищеварения.
Во-первых, это жизненно важный орган, утрата которого не так давно была смертельным приговором, но даже при современном уровне медицины жизнь без поджелудочной железы едва ли можно назвать полноценной.
Во-вторых, орган обеспечивает пищеварительный процесс, поэтому даже небольшие нарушения в ее работе тянут за собой различные разлады всей системы.
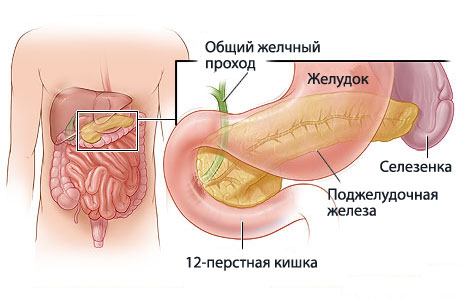
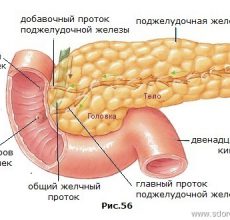
22 фермента содержатся в двух литрах панкреатического сока, которые железа выделяет каждые сутки.
Этот раствор перерабатывает в двенадцатиперстной кишке жиры, белки и углеводы, преобразуя их в удобную для питания клеток форму.
Острый панкреатит находится на третьем месте по частоте среди острых патологий органов брюшной полости после аппендицита и холецистита.
Если в норме панкреатические ферменты активизируются в двенадцатиперстной кишке и воздействуют на пищу, поступившую из желудка, то при остром панкреатите они включаются раньше, начиная переваривать орган.
В результате может развиться омертвение тканей, чреватое выбросом токсинов в кровь, что вызывает нарушения в работе сердца, легких, мозга, почек, печени и других органов.
Хронический панкреатит – это не запущенный острый, а отдельная патология, которой для развития требуется определенный период времени.
Заболевание имеет три степени тяжести – в зависимости от частоты обострений и тяжести каждого обострения.
Клиническая картина при остром и хроническом панкреатите может иметь сходные черты.
Острая патология отличается сильной опоясывающей болью в верхних отделах живота, которая может отдавать в спину и при движении усиливается.
Симптомы многих заболеваний органов пищеварения включают тошноту и рвоту, однако при панкреатите после рвоты не наступает облегчения.
Симптомы обострения хронического панкреатита обычно возникают после серьезных нарушений диеты, когда больной решается кушать много, есть тяжелые и/или жирные продукты. Реже обострение вызывают холодные газированные напитки.
Обострения хронического панкреатита
К развитию воспаления поджелудочной железы приводят различные причины. В большинстве случаев это алкоголь, но возможны инфекции, таблетки (антибиотики, эстрогены и даже такое безобидное лекарство как парацетамол, если им злоупотреблять).
Нездоровая диета прямо не повинна в панкреатите, однако жирная пища нарушает работу желчного пузыря и печени, что может потянуть разлады в поджелудочной железе.
Если диагноз «панкреатит» поставлен, то человек больше не может кушать все, что хочется.
Видео:
Диета (правильное питание, отказ от алкоголя) становится одной из гарантий, что период без обострений при панкреатите будет продолжительным.
Симптомы воспаления поджелудочной железы достаточно специфичны и позволяют легко поставить диагноз, однако признаки хронического панкреатита достаточно разнообразны в зависимости от формы и других условий, что затрудняет диагностику и лечение.
Болевой синдром при панкреатите может маскироваться под сердечные боли, отдавать в правое или левое подреберье, эпигастрий или опоясывать – в зависимости от того, какая часть железы воспалена и может болеть.
Симптомы панкреатита можно отличить от боли, исходящей из другого органа, по ее характеру. При панкреатите она усиливается в положении лежа и отпускает сидя, слегка наклонившись вперед.
Диспепсический сидром включает следующие симптомы: тошноту, рвоту, отсутствие аппетита (в некоторых случаях, наоборот, нет боли, зато постоянно хочется кушать).
Отрыжка случается чаще, чем изжога и вздутие кишечника, а диарея возникает только при сильных обострениях.
При легкой форме панкреатита внешнесекреторная функция обычно не нарушается, при средней – снижается, а при тяжелой форме экзокринная функция серьезно нарушена.
При недостатке ферментов поджелудочной железы можно полноценно питаться, но организм все равно будет недополучать ценные вещества.
Внутрисекреторная (эндокринная) функция снижается у трети больных при панкреатите, что приводит к нарушению углеводного обмена.
Важно не то, сколько сладкого вы будете есть (даже безуглеводная диета не гарантирует здоровье), а сколько гормонов выработает железа.
При этом клетки недополучают энергию, зато в крови свободного сахара становится слишком много.
Меры при панкреатите
Как правило, панкреатит – это болезнь взрослых людей. Заболевание возникает после того, как человек годами игнорирует потребности своей печени, гепабилиарной системы и пищеварительных органов в целом.
Однако в постсоветской медицине можно заметить большое количество диагнозов «панкреатит» среди детей.
В каждом случае у взрослых есть выбор – лечить ребенка или, прежде чем давать таблетки и жестко ограничивать питание, попытаться разобраться, как он сумел заработать такую серьезную патологию в юном возрасте.
Видео:
Это можно делать только с помощью грамотного, современного во всех смыслах гастроэнтеролога, который не столько пытается отделаться от пациента, подгоняя его симптомы под нужный диагноз, сколько старается действительно разобраться в причинах его состояния.
Однако приходится признавать, что серьезный диагноз ребенка часто оказывается в интересах взрослых, особенно заботливых мам.
Тяжело подозревать у ребенка проблемы со здоровьем, зато диагноз позволяет мобилизоваться и начать усиленно заботиться: обеспечивать лечение, следить за состоянием печени, поджелудочной железы и других органов, заставлять правильно питаться, баловать, чтобы даже диета не мешала бедному больному малышу вкусно кушать и так далее.
У взрослых на УЗИ печени функционалист часто указывает на повышенную эхогенность поджелудочной железы как риск развития панкреатита.
Однако для печени нормально быть более эхогенной, и это никоим образом не говорит о том, есть ли риск панкреатита.
Первое, что необходимо делать при обострении воспаления поджелудочной железы – снять боль, и лишь затем можно лечить: снимать симптомы, искать и устранять причины.
Для этого лечение включает спазмолитики и анальгетики – таблетки или инъекции, в зависимости от сложности состояния.
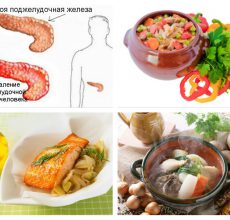
Лечение панкреатита – это в основном диета. Первые дни (3 – 5) ничего нельзя есть, а ценные вещества в организм вводят внутривенно.
При переходе на обычное питание необходимо есть измельченную пищу небольшими порциями. Диета основана на легких белках: нежирном мясе и рыбе, яичном белке.
Нельзя есть острое, кислое, консервированное, жирное, жареное. Чем более рациональной будет диета после выписки, тем больше шансов, что обострения будут реже и в более легкой форме.
Видео:
Лечение хронического панкреатита может включать разнообразные мероприятия, в зависимости от причины и условий, вызвавших нарушения.
Пациент принимает различные таблетки, призванные снизить секрецию желудочного и панкреатического сока.
Лечение предполагает обеспечить железе покой, для этого нужна не только диета, но и антацидные препараты, поскольку соляная кислота в желудке побуждает к работе и поджелудочную железу.
Если функция железы снижена, то врач может лечить панкреатит при помощи ферментов. Как правило, это заместительное лечение, то есть в большинстве случаев проводится до конца жизни.